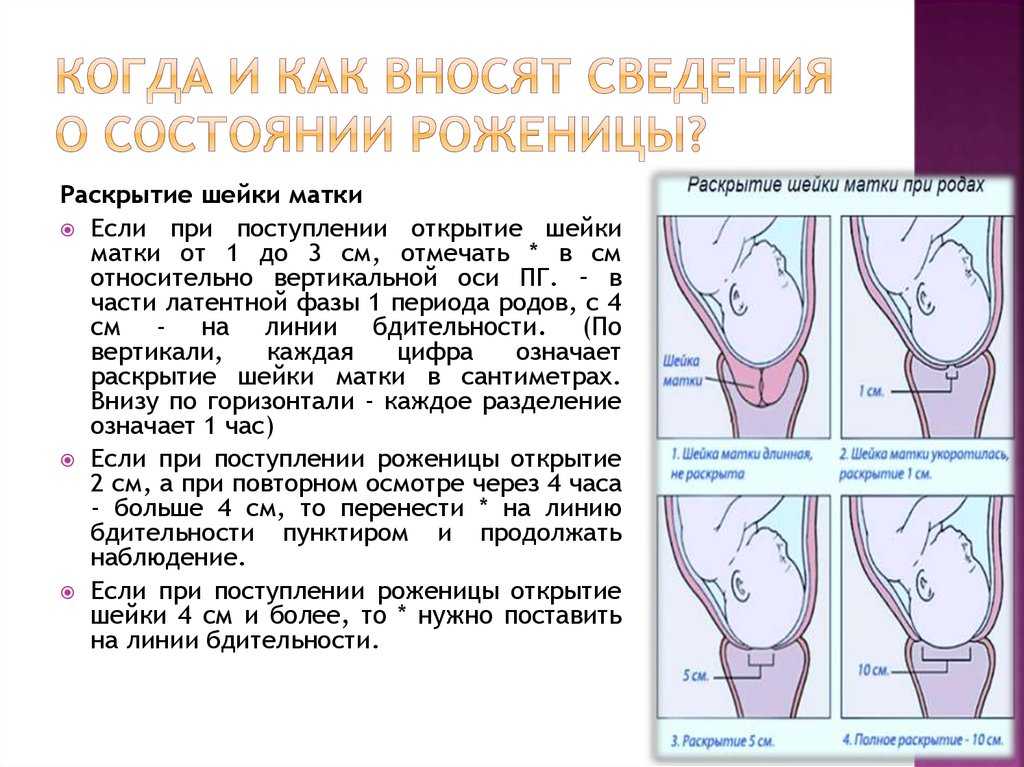
Содержание
Коррекция ИЦН во время беременности в Клинике женского здоровья «Святая Мария» во Владивостоке
Истмико-цервикальная недостаточность (сокращенно ИЦН) – это
несостоятельность (недостаточность) перешейка и шейки матки. Они
укорачиваются, размягчаются и приоткрываются. Такое состояние во время
беременности опасно самопроизвольным выкидышем.
Когда беременность протекает нормально, мышцы шейки матки находятся в
тонусе. Это мышечное кольцо удерживает плод, не дает ему покинуть
матку раньше положенного срока. По мере того как растет срок
беременности, увеличиваются размеры и вес плода, объем околоплодных
вод. Параллельно возрастает и нагрузка на шейку матки. При
истмико-цервикальной недостаточности мышцы матки не в состоянии
справляться с растущей нагрузкой.
При ИЦН плод опускается вниз. Оболочки плодного пузыря выбухают в
Оболочки плодного пузыря выбухают в
канал шейки матки, происходит их инфицирование, и они вскрываются. Это
грозит преждевременными родами.
Чаще всего коррекция ИЦН необходима при многоплодной беременности.
Какими симптомами проявляется истмико-цервикальная недостаточность?
Симптомы ИЦН обычно выражены очень слабо. Ведь патология возникает
из-за раскрытия шейки матки – состояния, при котором нет ни заметного
кровотечения, ни ощутимых болей.
Беременную женщину могут беспокоить следующие симптомы:
- ощущение тяжести внизу живота;
- частые мочеиспускания;
- обильные выделения из влагалища слизистого характера.

Если возникли подобные проявления, о них нужно сразу же сообщить
акушеру-гинекологу.
Лечение истмико-цервикальной недостаточности
Своевременная диагностика, лечебно-охранительный режим, правильная
тактика ведения беременности, а также позитивный психологический
настрой помогут доносить беременность до нормального срока и родить
здорового ребенка.
Существуют разные способы коррекции ИЦН:
- Наложение на шейку матки швов.
- Применение акушерских пессариев.
- Сочетание двух вышеперечисленных методик.
Хирургическое лечение ИЦН
Суть хирургической коррекции ИЦН довольно проста.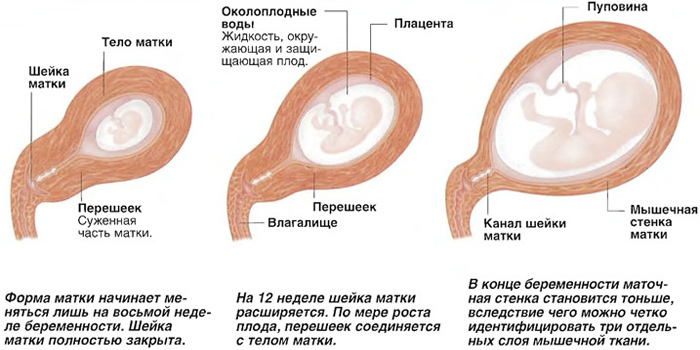 Швы, наложенные на
Швы, наложенные на
шейку матки, помогают ее укрепить, предотвратить дальнейшее раскрытие.
В итоге она снова в состоянии справляться с растущей нагрузкой. Обычно
швы накладывают на 13–17 неделе беременности, но для каждой женщины
это индивидуально. Сроки хирургической коррекции определяются временем
возникновения ИЦН и ее клинических проявлений.
Хирургическое лечение проводится в условиях стационара, под
внутривенным наркозом. Лекарственные препараты, которые при этом
применяются, абсолютно безопасны для плода. После того как на шейку
матки наложены швы, врач назначает препараты, которые снижают тонус
матки.
Применение акушерских пессариев
Акушер-гинеколог может установить акушерский пессарий амбулаторно, для
этого не нужна госпитализация в стационар. Обычно на практике
Обычно на практике
акушерские пессарии устанавливают не ранее 20–22 недели беременности.
На более ранних сроках врачи предпочитают накладывать на шейку матки
швы.
Показания к снятию швов и извлечению пессария:
- Гестационный срок беременности 37-38 недель: если роды произойдут до
этого срока, они будут считаться преждевременными и швы будут сняты
и /или извлечение пессария по ходу родоразрешения. - Если необходимо экстренное родоразрешение.
- Если отошли околоплодные воды.
- Если у женщины начались роды.
Если у вас возникли симптомы, описанные на этой странице, обратитесь к
врачу. Своевременное лечение поможет предотвратить прерывание
Своевременное лечение поможет предотвратить прерывание
беременности и обеспечить оптимальные условия для развития вашего
будущего малыша.
Мы будем рады ответить
+7 (423) 233-90-55 +7 (423) 244-00-00 [email protected]
Истмико-цервикальная недостаточность — что это такое
Автор статьи:
БАТАЕВА РОЗА САИДОВНА
ГЛАВНЫЙ ВРАЧ ЦЕНТРА МЕДИЦИНЫ ПЛОДА В МОСКВЕ, СПЕЦИАЛИСТ ПО ПРЕНАТАЛЬНОЙ ДИАГНОСТИКЕ (МЕДИЦИНЕ ПЛОДА), ВРАЧ УЛЬТРАЗВУКОВОЙ ДИАГНОСТИКИ, КАНДИДАТ МЕДИЦИНСКИХ НАУК.
Содержание
- Причины истмико-цервикальной недостаточности
- Симптомы и диагностика ИЦН
- Способы лечения ИЦН
- Прогноз лечения ИЦН
- Профилактика истмико-цервикальной недостаточности
Невынашивание беременности является серьезной проблемой в современном акушерстве. Около 10-20 % беременностей заканчиваются самопроизвольными выкидышами или преждевременными родами. Возможных причин невынашивания беременности множество. Это и гормональные расстройства, и заболевания матери, и генетические нарушения, и воздействие факторов внешней среды. Одной из серьезных проблем, приводящих к невынашиванию беременности, является так называемая истмико-цервикальная недостаточность.
Возможных причин невынашивания беременности множество. Это и гормональные расстройства, и заболевания матери, и генетические нарушения, и воздействие факторов внешней среды. Одной из серьезных проблем, приводящих к невынашиванию беременности, является так называемая истмико-цервикальная недостаточность.
Матка по форме напоминает грушу. В ее строении выделяют тело и шейку. Во время беременности плод находится внутри тела матки, а благодаря наличию мышечных клеток, тело матки значительно увеличивается в течение беременности. Шейка матки имеет форму цилиндра. Со стороны тела матки она ограничена внутренним зевом, в области которого кроме мышечных клеток находится большое количество соединительной ткани, и формируется кольцо, способствующее удержанию плода в матке (сфинктер). Участок перехода тела матки в шейку называется перешейком (истмус). Во влагалище шейка матки открывается наружным зевом. Во время родов происходит сглаживание шейки матки, расслабление мышечных клеток и открытие шейки матки, которая формирует родовой канал.
При нарушении целостности или функции сфинктера и внутреннего зева шейки матки, недостаточной замыкательной функции истмуса, развивается так называемая истмико-цервикальная недостаточность.
При истмико-цервикальной недостаточности во время беременности происходит самопроизвольное сглаживание и раскрытие шейки матки, не связанное с сократительной активностью матки. Плодное яйцо при этом лишается необходимой опоры в нижнем маточном сегменте. При увеличении давления внутри матки плодные оболочки начинают выпячиваться в расширенный канал шейки матки, что приводит к преждевременным родам. Обычно роды начинаются с преждевременного излития околоплодных вод. Это происходит потому, что выбухающие в канал шейки матки плодные оболочки могут инфицироваться бактериями, находящимися в составе микрофлоры влагалища. Вследствие этого оболочки теряют эластичность, происходит их самопроизвольный разрыв, излитие околоплодных вод и инфицирование малыша внутриутробно бактериями, находящимися во влагалище беременной женщины.
Причины истмико-цервикальной недостаточности
Предшествующие травмы
Прежде всего, это предшествующие травмы. Они приводят к так называемой травматической или органической ИЦН. Чаще всего это травматичные роды, при которых происходит разрыв шейки матки, предшествующие аборты или диагностические выскабливания полости матки, во время которых производится инструментальное расширение шейки матки. При этом возможно нарушение целостности истмического кольца шейки и формирование в месте травмы грубой рубцовой ткани.
Гормональные нарушения
Функциональная истмико-цервикальная недостаточность формируется в результате гормональных нарушений в организме беременной женщины. Это могут быть выраженное недоразвитие внутренних половых органов, дефицит половых гормонов, снижение нормальной функции яичников, иногда ИЦН формируется при повышенном уровне мужских половых гормонов в крови. Все перечисленные причины приводят к нарушению соотношения мышечной и соединительной ткани в перешейке и шейке матки, изменяется реакция мышечных клеток шейки матки на нервные импульсы.
Врожденная истмико-цервикальная недостаточность
В редких случаях, при пороках развития матки может встречаться врожденная истмико-цервикальная недостаточность.
Симптомы и диагностика ИЦН
Специфических симптомов истмико-цервикальной недостаточности нет. Беременную женщину могут беспокоить тяжесть внизу живота или в поясничной области, могут участиться позывы к мочеиспусканию за счет давления плода на мочевой пузырь. Однако чаще всего будущую маму ничего не беспокоит.
Постановка диагноза истмико-цервикальной недостаточности производится преимущественно во время беременности, поскольку только во время беременности имеются объективные условия оценки функции шейки матки и ее истмического отдела. Вне беременности врачи предпринимают ряд специальных проб для выявления ИЦН. Проводится рентгенологическое исследование матки на 18-20 день цикла, производится оценка степени расширения канала шейки матки во вторую фазу менструального цикла с помощью специальных инструментов.
Во время беременности в качестве мониторинга состояния шейки матки используется трансвагинальное ультразвуковое исследование. При этом измеряется длина шейки матки. Длина шейки матки менее 3 см при сроке беременности менее 20 недель требует отнесения женщины в группу высокого риска по ИЦН и тщательного наблюдения за такой пациенткой.
У женщин, вынашивающих двойню или тройню до 28 недель беременности нормальной считается длина шейки матки более 37 мм у первобеременных и более 45 мм у повторнобеременных пацеинток. У многорожавших женщин длина шейки матки в сроке 17-20 недель беременности должна быть более 29 мм.
Абсолютным признаком наличия истмико-цервикальной недостаточности является укорочение шейки матки до 2 см и менее. На измерение длины шейки матки влияют различные факторы – к примеру, тонус матки и высота расположения плаценты. Кроме того, важно каким способом врач ультразвуковой диагностики оценивает длину шейки матки. Наиболее правильные результаты получаются при трансвагинальном (то есть осмотре датчиком, введенным во влагалище пациентки) доступе. Этот способ осмотра шейки матки абсолютно безопасен для дальнейшего течения беременности и не может вызывать угрозу прерывания или другие осложнения.
Этот способ осмотра шейки матки абсолютно безопасен для дальнейшего течения беременности и не может вызывать угрозу прерывания или другие осложнения.
При осмотре шейки матки через брюшную стенку, то есть трансабдоминально, измерения длины шейки примерно на полсантиметра превышают таковые при трансвагинальном осмотре, кроме того, на изменение ее длины влияет степень наполнения мочевого пузыря. Кроме длины шейки матки, при проведении ультразвукового исследования оценивается состояние внутреннего зева, имеется ли открытие зева и выбухание в канал шейки матки плодного пузыря.
Однако ставить диагноз истмико-цервикальной недостаточности только по результатам ультразвукового исследования не правильно. Более точную информацию дает осмотр шейки матки врачом-гинекологом. Осмотр производится в гинекологическом кресле. При этом врач оценивает длину влагалищной части шейки матки, ее плотность, степень открытия канала шейки матки.
Ознакомьтесь подробнее с услугами:
- Диагностика и лечение патологии шейки матки
- УЗИ беременным
Способы лечения ИЦН
С целью профилактики преждевременных родов при истмико-цервикальной недостаточности с 20 по 34 недели беременности назначаются препараты прогестерона (ДЮФАСТОН, УТРОЖЕСТАН) – гормона, вырабатывающегося в плаценте и поддерживающего беременность.
Существуют два способа лечения истмико-цервикальной недостаточности. Это нехирургические методы и хирургические.
Нехирургические методы
К нехирургическим методам относят введение во влагалище специальных акушерских пессариев – колец, которые надеваются на шейку матки и препятствуют ее дальнейшему раскрытию, поддерживая предлежащую часть плода. Нехирургические методы имеют ряд преимуществ – они не требую госпитализации в стационар, введения наркоза и просты в использовании. Применяют пессарии обычно после 28 недель беременности. Перед введением кольца обязательно берут мазок на флору для выявления и лечения возможного воспалительного процесса. После введения акушерского пессария необходимо каждые 2-3 недели проводить обработку влагалища и кольца антисептическими растворами для профилактики развития инфекции. Однако не всегда этот метод может быть применим.
Хирургические методы
При выраженной истмико-цервикальной недостаточности применение колец неэффективно. Не используют их также при выбухании плодного пузыря в канал шейки матки. В этих случаях лечение осуществляется путем зашивания шейки матки.
Не используют их также при выбухании плодного пузыря в канал шейки матки. В этих случаях лечение осуществляется путем зашивания шейки матки.
Показания к хирургической коррекции ИЦН:
- наличие ранее самопроизвольных выкидышей и преждевременных родов во 2-3 триместрах
- прогрессирующая по данным клинического обследования недостаточность шейки матки, длина шейки матки менее 25 мм по данным трансвагинального УЗИ.
Противопоказания к хирургическому лечению:
- повышенная возбудимость матки, тонус
- заболевания, являющиеся противопоказанием для сохранения беременности, например тяжелые заболевания печени, сердечно-сосудистой системы, инфекционные, генетические заболевания,
- кровотечение,
- пороки развития плода,
- наличие патогенной флоры во влагалище, воспаление влагалища.
Наложение швов на шейку матки обычно проводится с 13 до 27 недели беременности. Сроки проведения операции определяются индивидуально лечащим врачом. Наиболее благоприятны для оперативного лечения срок с 15 по 19 неделю беременности, когда открытие шейки матки не очень выражено и плодный пузырь не выбухает в канал.
Наиболее благоприятны для оперативного лечения срок с 15 по 19 неделю беременности, когда открытие шейки матки не очень выражено и плодный пузырь не выбухает в канал.
Наложение швов на шейку матки производят под общим наркозом. В ряде случаев, например при выбухании нижнего полюса плодного яйца в канал шейки матки, после операции, в целях профилактики возможного инфицирования плодных оболочек, назначаются курс антибиотиков. При неосложненном течении послеоперационного периода беременная выписывается домой через 5-7 дней после операции. Однако каждые 2 недели врач женской консультации должен осматривать шейку матки и брать мазки на флору.
Самым частым осложнением после хирургической коррекции истмико-цервикальной недостаточности является прорезывание тканей шейки матки нитью. Это может наступить, если шейка поражена воспалительным процессом или если начинаются сокращения матки, то есть родовая деятельность. Чтобы избежать сокращений матки после наложения швов многим пациенткам назначаются токолитики – препараты снимающие тонус матки.
Швы с шейки матки снимают в 37 – 38 недель беременности. Это производят при осмотре шейки матки в гинекологическом кресле. Процедура снятия швов обычно совершенно безболезненна.
Прогноз лечения ИЦН
Своевременная диагностика истмико-цервикальной недостаточности и своевременная хирургическая или нехирургическая коррекция данного состояния способствуют пролонгированию беременности и прогноз для вынашивания плода благоприятный.
Профилактика истмико-цервикальной недостаточности
Профилактика ИЦН включает ведение здорового образа жизни, отказ от абортов, профилактику воспалительных заболеваний влагалища и шейки матки.
Физиология, Беременность — StatPearls — NCBI Bookshelf
Введение
Беременность — это состояние имплантации продуктов зачатия, расположенных либо в матке, либо в другом месте тела. Она заканчивается самопроизвольным или плановым абортом или родами. За это время тело матери претерпевает огромные изменения, затрагивающие все системы органов, необходимые для поддержания растущего плода.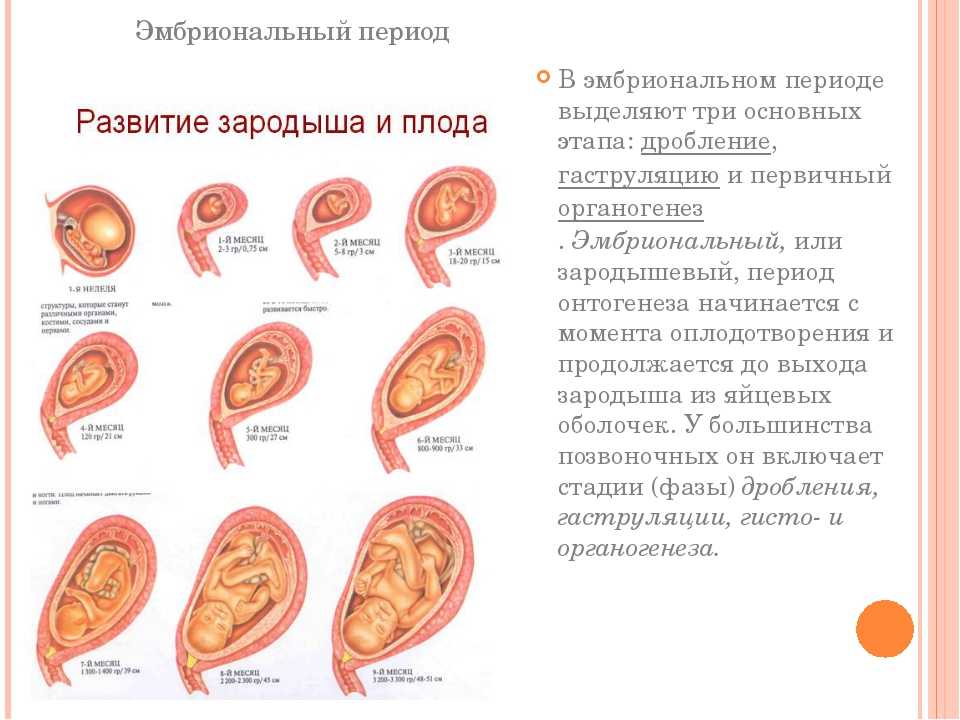 Все медицинские работники должны знать об этих изменениях, присутствующих во время беременности, чтобы иметь возможность обеспечить наилучший уход как за матерью, так и за плодом.
Все медицинские работники должны знать об этих изменениях, присутствующих во время беременности, чтобы иметь возможность обеспечить наилучший уход как за матерью, так и за плодом.
Вопросы, вызывающие озабоченность
Во время беременности женский организм претерпевает огромные изменения, затрагивающие все системы органов тела. Эти изменения приводят к физиологии, которая отличается от физиологии небеременной женщины. Кроме того, аномалии развития беременности могут привести к дальнейшим осложнениям как для матери, так и для плода. Уровень материнской смертности в Соединенных Штатах достиг почти 18 смертей на 100 000 живорождений в 2009 г., что резко превышает 7,2 смертей на 100 000 живорождений в 1987, для всех медицинских работников стало более важным понимать типичные изменения, сопровождающие беременность, а также распознавать изменения, выходящие за рамки типичных симптомов беременности.[1]
Клеточный
Оплодотворение яйцеклетки сперматозоидом запускает процесс эмбриогенеза. Оплодотворенная яйцеклетка проходит через несколько делений, образуя бластоцисту. Затем эта бластоциста инициирует имплантацию материнского эндометрия. Имплантация вызывает децидуализацию стромы матки для размещения эмбриона. Эта децидуальная оболочка поддерживает выживание эмбриона и, по-видимому, действует как барьер против иммунологических реакций. Кроме того, после имплантации начинает секретироваться хорионический гонадотропин человека (ХГЧ), что позволяет поддерживать беременность. Затем бластоциста начинает процесс формирования трех отдельных зародышевых слоев, включая эктодерму, мезодерму и энтодерму. На этой стадии бластоциста становится эмбрионом. Эмбрион проходит через процесс, известный как органогенез, в ходе которого развивается большинство основных систем органов. Через 8 недель после имплантации или 10 недель гестационного возраста эмбрион до рождения называется плодом.[2]
Оплодотворенная яйцеклетка проходит через несколько делений, образуя бластоцисту. Затем эта бластоциста инициирует имплантацию материнского эндометрия. Имплантация вызывает децидуализацию стромы матки для размещения эмбриона. Эта децидуальная оболочка поддерживает выживание эмбриона и, по-видимому, действует как барьер против иммунологических реакций. Кроме того, после имплантации начинает секретироваться хорионический гонадотропин человека (ХГЧ), что позволяет поддерживать беременность. Затем бластоциста начинает процесс формирования трех отдельных зародышевых слоев, включая эктодерму, мезодерму и энтодерму. На этой стадии бластоциста становится эмбрионом. Эмбрион проходит через процесс, известный как органогенез, в ходе которого развивается большинство основных систем органов. Через 8 недель после имплантации или 10 недель гестационного возраста эмбрион до рождения называется плодом.[2]
Развитие
Продолжительность беременности от имплантации оплодотворенной яйцеклетки до родов принимается равной 266 дням. Однако, поскольку датирование беременности обычно начинается с первого дня последней менструации, продолжительность беременности считается в среднем равной 280 дням. Эта продолжительность представляет собой количество времени, за которое примерно половина всех женщин рожает своих детей. Младенцы, рожденные от 37 0/7 недель беременности до 38 6/7 недель, считаются доношенными. Те, кто родился между 390/7 недель и 40 6/7 недель считаются доношенными. Младенцы, рожденные в срок от 41 0/7 недель до 41 6/7 недель, называются поздними. Любой ребенок, рожденный на сроке беременности 42 0/7 недель и позже, считается переношенным.[3]
Однако, поскольку датирование беременности обычно начинается с первого дня последней менструации, продолжительность беременности считается в среднем равной 280 дням. Эта продолжительность представляет собой количество времени, за которое примерно половина всех женщин рожает своих детей. Младенцы, рожденные от 37 0/7 недель беременности до 38 6/7 недель, считаются доношенными. Те, кто родился между 390/7 недель и 40 6/7 недель считаются доношенными. Младенцы, рожденные в срок от 41 0/7 недель до 41 6/7 недель, называются поздними. Любой ребенок, рожденный на сроке беременности 42 0/7 недель и позже, считается переношенным.[3]
Вовлеченные системы органов
Беременность вызывает скоординированную реакцию многих систем органов для поддержки как матери, так и плода.
Женская репродуктивная система
[4]
Чтобы приспособиться к растущему плоду, матка должна подвергнуться экстремальным структурным изменениям и клеточной гипертрофии. В это время матка должна сохранять пассивное несократительное состояние; это происходит из-за повышенного уровня прогестерона, который расслабляет гладкую мускулатуру — рост плаценты приводит к ремоделированию ткани матки и сосудов. Гормональные сигналы, прежде всего эстроген, ответственны за инициирование процесса роста матки на ранних сроках беременности. Масса матки увеличивается с 70 г до 1100 г, а ее объем увеличивается с 10 мл до 5 л. Между 12 и 16 неделями нижнее тело матки раскрывается, позволяя матке стать более сферической и освобождая место для расширения амниотического мешка с минимальным растяжение матки. Когда скорость роста плода начинает ускоряться в 20 недель, матка быстро удлиняется, а ее стенки истончаются. Продольный диаметр растет быстрее, чем левый-правый и передне-задний диаметры, при этом максимальная скорость удлинения происходит между 20 и 32 неделями. К 28 неделе происходит максимальная скорость роста плода, и рост ткани матки замедляется, продолжая быстро растягиваться и становиться тонким. В течение нескольких недель после родов матка возвращается к своему состоянию до беременности.
Гормональные сигналы, прежде всего эстроген, ответственны за инициирование процесса роста матки на ранних сроках беременности. Масса матки увеличивается с 70 г до 1100 г, а ее объем увеличивается с 10 мл до 5 л. Между 12 и 16 неделями нижнее тело матки раскрывается, позволяя матке стать более сферической и освобождая место для расширения амниотического мешка с минимальным растяжение матки. Когда скорость роста плода начинает ускоряться в 20 недель, матка быстро удлиняется, а ее стенки истончаются. Продольный диаметр растет быстрее, чем левый-правый и передне-задний диаметры, при этом максимальная скорость удлинения происходит между 20 и 32 неделями. К 28 неделе происходит максимальная скорость роста плода, и рост ткани матки замедляется, продолжая быстро растягиваться и становиться тонким. В течение нескольких недель после родов матка возвращается к своему состоянию до беременности.
Сердечно-сосудистые заболевания
[5]
Во время беременности сердечный выброс увеличивается на 30–60 %, причем наибольшее увеличение приходится на первый триместр. Максимальный выход достигается между 20 и 24 неделями и сохраняется до родов. Первоначально увеличение сердечного выброса связано с увеличением ударного объема. Поскольку ударный объем уменьшается к концу третьего триместра, увеличение частоты сердечных сокращений поддерживает повышенный сердечный выброс.
Максимальный выход достигается между 20 и 24 неделями и сохраняется до родов. Первоначально увеличение сердечного выброса связано с увеличением ударного объема. Поскольку ударный объем уменьшается к концу третьего триместра, увеличение частоты сердечных сокращений поддерживает повышенный сердечный выброс.
Уменьшается системное сосудистое сопротивление, что приводит к снижению артериального давления. Систолическое артериальное давление снижается примерно на 5–10 мм рт.ст., а диастолическое артериальное давление снижается на 10–15 мм рт.ст. Это снижение достигает самой низкой точки в 24 недели, после чего оно медленно возвращается к уровню до беременности. Это снижение артериального давления связано с повышенным уровнем прогестерона во время беременности. Прогестерон вызывает расслабление гладкой мускулатуры, что снижает сосудистое сопротивление.
В связи с этими физиологическими изменениями у большинства беременных женщин отмечают скачкообразный или коллапсирующий пульс, а также систолические шумы изгнания. Может присутствовать третий тон сердца, а также эктопические сокращения и периферические отеки. Изменения в положении сердца, возникающие по мере развития беременности, приводят к изменениям ЭКГ, которые считаются нормальными находками при беременности. К ним относятся: предсердные и желудочковые эктопические сокращения, небольшие зубцы Q и инвертированные зубцы T в отведении III, депрессия сегмента ST и инверсия зубца T в нижних и боковых отведениях, а также сдвиг оси желудочка влево.
Может присутствовать третий тон сердца, а также эктопические сокращения и периферические отеки. Изменения в положении сердца, возникающие по мере развития беременности, приводят к изменениям ЭКГ, которые считаются нормальными находками при беременности. К ним относятся: предсердные и желудочковые эктопические сокращения, небольшие зубцы Q и инвертированные зубцы T в отведении III, депрессия сегмента ST и инверсия зубца T в нижних и боковых отведениях, а также сдвиг оси желудочка влево.
Легочный
[6]
Во время беременности диафрагма приподнимается, что приводит к снижению общей емкости легких (ОЕЛ) на 5%. Однако дыхательный объем (TV) увеличивается на 30–40%, тем самым уменьшая резервный объем выдоха на 20%. Минутная вентиляция также увеличивается на 30–40 % за счет того, что увеличивается ТВ при сохранении постоянной частоты дыхания.
Увеличение минутной вентиляции, происходящее во время беременности, приводит к увеличению альвеолярного (PAO2) и артериального (PaO2) уровней PO2 и снижению PACO2 и PaCO2. PaCO2 снижается с уровня 40 мм рт. ст. до беременности до 30 мм рт. ст. к 20 неделям. Это снижение PaCO2 создает повышенный градиент CO2 между плодом и матерью, тем самым улучшая доставку кислорода и удаление углекислого газа у плода. Этот градиент создается повышенным уровнем прогестерона, который, по-видимому, либо увеличивает чувствительность дыхательной системы к CO2, либо является первичным стимулятором. Эти изменения необходимы, чтобы приспособиться к 15-процентному увеличению скорости метаболизма и 20-процентному увеличению потребления кислорода, которое происходит во время беременности.
PaCO2 снижается с уровня 40 мм рт. ст. до беременности до 30 мм рт. ст. к 20 неделям. Это снижение PaCO2 создает повышенный градиент CO2 между плодом и матерью, тем самым улучшая доставку кислорода и удаление углекислого газа у плода. Этот градиент создается повышенным уровнем прогестерона, который, по-видимому, либо увеличивает чувствительность дыхательной системы к CO2, либо является первичным стимулятором. Эти изменения необходимы, чтобы приспособиться к 15-процентному увеличению скорости метаболизма и 20-процентному увеличению потребления кислорода, которое происходит во время беременности.
Снижение уровня PaCO2, увеличение дыхательного объема и снижение общей емкости легких в совокупности приводят к одышке беременных примерно у 60–70% беременных. Это ощущение представляет собой субъективное ощущение одышки без наличия гипоксии. Чаще всего это происходит в третьем триместре, но может начаться в любое время.
Желудочно-кишечный тракт
[6]
Повышенные уровни эстрогена, прогестерона и хорионического гонадотропина человека (ХГЧ) в совокупности вызывают тошноту и рвоту, обычно называемую утренней тошнотой. Гипогликемия может быть дополнительной причиной тошноты. Утренняя тошнота развивается более чем в 70% беременностей и может возникать в любое время суток. Обычно он проходит к 14-16 неделям, но сохраняется после 20-й недели примерно у 10-20% беременных. Если тошнота и рвота достаточно серьезны, чтобы привести к кетозу и потере веса, превышающей или равной 5% от веса до беременности, это называется гиперемезисом беременных. У этих пациентов могут быть необходимы внутривенное введение жидкости и заместительная терапия витаминами.
Гипогликемия может быть дополнительной причиной тошноты. Утренняя тошнота развивается более чем в 70% беременностей и может возникать в любое время суток. Обычно он проходит к 14-16 неделям, но сохраняется после 20-й недели примерно у 10-20% беременных. Если тошнота и рвота достаточно серьезны, чтобы привести к кетозу и потере веса, превышающей или равной 5% от веса до беременности, это называется гиперемезисом беременных. У этих пациентов могут быть необходимы внутривенное введение жидкости и заместительная терапия витаминами.
Повышенный уровень прогестерона вызывает расслабление гладких мышц, что приводит к увеличению времени опорожнения желудка. В сочетании со снижением тонуса гастроэзофагеального сфинктера и смещением желудка вверх часто возникает рефлюкс. Опосредованное прогестероном расслабление гладкой мускулатуры также приводит к снижению моторики толстой кишки, что приводит к увеличению всасывания воды и запорам.
Почечный
[6]
Ренин-ангиотензин-альдостероновая система активируется на ранних сроках беременности, что приводит к увеличению реабсорбции натрия. Однако повышенная скорость клубочковой фильтрации (СКФ) поддерживает уровень натрия в плазме. Кроме того, повышенный уровень прогестерона и простациклина наряду с модификацией рецепторов ангиотензина I во время беременности приводит к относительной резистентности к ангиотензину II. Это состояние уравновешивает сосудосуживающий эффект ангиотензина и способствует вазодилатации почечных артерий, опосредованной релаксином, стимулирующим эндотелий к синтезу оксида азота.
Однако повышенная скорость клубочковой фильтрации (СКФ) поддерживает уровень натрия в плазме. Кроме того, повышенный уровень прогестерона и простациклина наряду с модификацией рецепторов ангиотензина I во время беременности приводит к относительной резистентности к ангиотензину II. Это состояние уравновешивает сосудосуживающий эффект ангиотензина и способствует вазодилатации почечных артерий, опосредованной релаксином, стимулирующим эндотелий к синтезу оксида азота.
Из-за почечной вазодилатации увеличиваются как СКФ, так и почечный плазмоток. СКФ увеличивается на 50%, начиная с ранних сроков беременности, и это повышение сохраняется до родов. Снижение системного сосудистого сопротивления приводит к тому, что как приносящие, так и выносящие артериолы испытывают снижение сосудистого сопротивления, тем самым поддерживая гидростатическое давление в клубочках — в результате увеличение почечного кровотока приводит к увеличению размера почки. Прогестерон снижает тонус мочеточников, перистальтику и давление сокращения, тем самым расширяя мочеточники.
Повышение СКФ приводит к снижению содержания азота мочевины и креатинина в крови на 25%. Повышенная СКФ в сочетании с повышенной проницаемостью гломерулярных капилляров для альбумина приводит к увеличению фракционной экскреции белка до 300 мг/сут. Менее эффективная канальцевая реабсорбция как глюкозы, так и мочевины приводит к увеличению скорости экскреции.
Гематология
[6]
При беременности объем эритроцитов увеличивается на 20-30%, а объем плазмы увеличивается на 45-55%. Это непропорциональное увеличение объема приводит к дилюционной анемии со сниженным гематокритом. Количество лейкоцитов увеличивается от 6 до 16 миллионов/мл и может достигать 20 миллионов/мл во время и вскоре после родов. Концентрация тромбоцитов несколько снижается из-за увеличения объема плазмы, но обычно остается в пределах нормы. У небольшой части женщин (от 5 до 10 %) уровень тромбоцитов составляет от 100 до 150 млрд/л без какой-либо патологии. Уровни фибриногена и факторов VII-X увеличиваются, но время свертывания крови и время кровотечения остаются неизменными. Однако повышенный венозный застой и повреждение эндотелия сосудов приводят к более высокой частоте тромбоэмболических осложнений во время беременности. Повышение риска тромбоэмболических осложнений начинается в первом триместре и продолжается не менее 12 недель после родов.
Однако повышенный венозный застой и повреждение эндотелия сосудов приводят к более высокой частоте тромбоэмболических осложнений во время беременности. Повышение риска тромбоэмболических осложнений начинается в первом триместре и продолжается не менее 12 недель после родов.
Эндокринный
[6]
Повышение уровня эстрогена во время беременности приводит к стимуляции тиреоидсвязывающего глобулина, который затем повышает уровень тироксина (Т4) и трийодтиронина (Т3). Уровни свободных Т3 и Т4 слегка изменены, но остаются относительно постоянными, с небольшим снижением во втором и третьем триместрах. Уровень ТТГ несколько снижается в первом триместре из-за слабостимулирующего действия ХГЧ на щитовидную железу, но к концу первого триместра вновь повышается. Несмотря на изменения, беременность считается эутиреоидным состоянием.
Во время беременности увеличивается выработка гормонов надпочечниками. Снижение сосудистого сопротивления и артериального давления стимулируют систему РАА, что приводит к трехкратному увеличению альдостерона к концу первого триместра и десятикратному увеличению к концу третьего триместра. Также наблюдается увеличение продукции кортизола, адренокортикотропного гормона (АКТГ), кортикостероид-связывающего глобулина (CGB) и дезоксикортикостерона, что приводит к состоянию гиперкортизола. К концу третьего триместра уровень общего кортизола в три раза выше, чем у небеременных женщин. К концу беременности плацента способствует повышению уровня кортизола из-за выработки кортикотропин-рилизинг-гормона, помогая, таким образом, вызвать роды.
Также наблюдается увеличение продукции кортизола, адренокортикотропного гормона (АКТГ), кортикостероид-связывающего глобулина (CGB) и дезоксикортикостерона, что приводит к состоянию гиперкортизола. К концу третьего триместра уровень общего кортизола в три раза выше, чем у небеременных женщин. К концу беременности плацента способствует повышению уровня кортизола из-за выработки кортикотропин-рилизинг-гормона, помогая, таким образом, вызвать роды.
Повышение уровня эстрадиола во время беременности приводит к увеличению пролактина, при этом уровень пролактина в сыворотке увеличивается в десять раз к концу беременности. Это повышенное производство вызывает рост гипофиза, вызванный пролиферацией клеток в передней доле. Уровни окситоцина, вырабатываемого задней долей гипофиза, увеличиваются на протяжении всей беременности и достигают пика в срок. Повышенный уровень эстрогена, прогестерона и ингибина ингибирует выработку фолликулостимулирующего гормона (ФСГ) и лютеинизирующего гормона (ЛГ), что делает эти уровни неопределяемыми.
Скелетно-мышечная и дерматологическая
[6]
Смещение центра тяжести, происходящее при беременности, приводит к увеличению лордоза в нижней части спины и сгибанию шеи. Это изменение осанки может вызвать напряжение в нижней части спины, которое ухудшается по мере развития беременности. Возникают повышенная подвижность и расширение крестцово-подвздошных сочленений и лобкового симфиза, разболтанность суставов в поясничном отделе позвоночника. Синдром запястного канала — частое явление во время беременности из-за сдавления срединного нерва.
Повышение уровня эстрогена приводит к сосудистым звездочкам и эритеме ладоней. Повышенный уровень меланоцитостимулирующих гормонов и стероидных гормонов приводит к гиперпигментации лица, сосков, промежности, линии живота и пупка.
Метаболизм
[6]
Плацента вырабатывает человеческий плацентарный лактоген (hPL), который обеспечивает питание плода. Он индуцирует липолиз для увеличения количества свободных жирных кислот, которые беременная женщина преимущественно использует в качестве топлива. Он также действует как антагонист инсулина, вызывая диабетогенное состояние. Эта активность побуждает гиперплазию бета-клеток поджелудочной железы повышать уровень инсулина и синтез белка. На ранних сроках беременности повышается чувствительность матери к инсулину, а затем резистентность во втором и третьем триместрах.
Он также действует как антагонист инсулина, вызывая диабетогенное состояние. Эта активность побуждает гиперплазию бета-клеток поджелудочной железы повышать уровень инсулина и синтез белка. На ранних сроках беременности повышается чувствительность матери к инсулину, а затем резистентность во втором и третьем триместрах.
Уровни общего холестерина и триглицеридов в сыворотке повышаются во время беременности из-за увеличения синтеза в печени и снижения активности липопротеинлипазы. Холестерин ЛПНП увеличивается на протяжении всей беременности, с увеличением на 50% к сроку. Холестерин ЛПВП увеличивается в течение первой половины беременности, а затем падает в третьем триместре, оставаясь при этом выше уровня небеременных. Повышение уровня триглицеридов необходимо для обеспечения энергией матери и сохранения глюкозы для плода. Повышенные уровни ЛПНП имеют решающее значение для плацентарного стероидогенеза.
Во время беременности увеличивается потребность в калориях и питательных веществах, включая повышенную потребность в белке, железе, кальции, фолиевой кислоте и других витаминах и минералах. Потребность в белке во время беременности увеличивается с 60 г/день до 70-75 г/день, так как аминокислоты транспортируются к развивающемуся плоду. Потребность в кальции увеличивается до 1,5 г/день, что связано с потребностью плода в 30 г кальция. Уровни кальция в материнской сыворотке сохраняются во время беременности, а потребности плода удовлетворяются за счет увеличения кишечной абсорбции, начиная с 12-й недели.0005
Потребность в белке во время беременности увеличивается с 60 г/день до 70-75 г/день, так как аминокислоты транспортируются к развивающемуся плоду. Потребность в кальции увеличивается до 1,5 г/день, что связано с потребностью плода в 30 г кальция. Уровни кальция в материнской сыворотке сохраняются во время беременности, а потребности плода удовлетворяются за счет увеличения кишечной абсорбции, начиная с 12-й недели.0005
Функция
Основной функцией беременности является обеспечение роста и развития плода. Все изменения, происходящие в организме матери, предназначены для обеспечения этого роста, а также для развития плаценты для питания плода и поддержания беременности.
Механизм
Менструальный цикл колеблется от 26 до 35 дней, при этом средняя продолжительность 28 дней. Менструальные кровотечения начинаются в первый день менструального цикла, а наиболее обильные выделения приходятся в среднем на 2-й день. Начало менструального цикла приходится на фолликулярную фазу, во время которой ФСГ из гипофиза стимулирует развитие первичной овариальной фолликул. Этот фолликул индуцирует выработку эстрогена, что позволяет слизистой оболочке матки пролиферировать. Всплеск ЛГ, вызванный выбросом эстрогена, стимулирует овуляцию и начинает лютеиновую фазу. Наибольшая вероятность зачатия приходится на фолликулярную фазу, за сутки до овуляции. Однако фертильная фаза охватывает время между 5 днями до и днем овуляции. После овуляции желтое тело секретирует прогестерон, поддерживая выстилку эндометрия для оплодотворенной яйцеклетки. Если оплодотворение не происходит или оплодотворенная яйцеклетка не имплантируется в слизистую оболочку эндометрия, тогда желтое тело дегенерирует, уровень прогестерона падает, и слизистая оболочка эндометрия отслаивается, чтобы снова начать менструальный цикл. [7]
Этот фолликул индуцирует выработку эстрогена, что позволяет слизистой оболочке матки пролиферировать. Всплеск ЛГ, вызванный выбросом эстрогена, стимулирует овуляцию и начинает лютеиновую фазу. Наибольшая вероятность зачатия приходится на фолликулярную фазу, за сутки до овуляции. Однако фертильная фаза охватывает время между 5 днями до и днем овуляции. После овуляции желтое тело секретирует прогестерон, поддерживая выстилку эндометрия для оплодотворенной яйцеклетки. Если оплодотворение не происходит или оплодотворенная яйцеклетка не имплантируется в слизистую оболочку эндометрия, тогда желтое тело дегенерирует, уровень прогестерона падает, и слизистая оболочка эндометрия отслаивается, чтобы снова начать менструальный цикл. [7]
Если оплодотворенная яйцеклетка успешно имплантируется в эндометрий, клетки трофобласта пролиферируют в клетки синцитиотрофобласта и начинают вырабатывать ХГЧ.[7] Это поддерживает желтое тело для поддержания секреции прогестерона и эстрогена, позволяя развиваться беременности. Синцитиотрофобласт вместе с цитотрофобластом и внезародышевой мезодермой продолжает формировать плаценту. Основная цель плаценты — поддерживать беременность и удовлетворять потребности плода. Плацентарная мембрана обеспечивает обмен питательными веществами и газами между плодом и телом матери, действуя как дыхательная, желудочно-кишечная, эндокринная, почечная, печеночная и иммунная системы плода.[8]
Синцитиотрофобласт вместе с цитотрофобластом и внезародышевой мезодермой продолжает формировать плаценту. Основная цель плаценты — поддерживать беременность и удовлетворять потребности плода. Плацентарная мембрана обеспечивает обмен питательными веществами и газами между плодом и телом матери, действуя как дыхательная, желудочно-кишечная, эндокринная, почечная, печеночная и иммунная системы плода.[8]
Беременность заканчивается рождением плода. Существует несколько теорий относительно того, как инициируются роды. Некоторые исследования показывают, что роды провоцируются отменой прогестерона и механическим растяжением стенки матки.[4] Другие исследования показывают, что медиаторы воспаления, такие как простагландины, жизненно важны для инициации сокращений матки.[9] Затем окситоцин поддерживает схватки во время родов.[10]
Сопутствующее тестирование
Показания к тестированию для подтверждения беременности с помощью мочи или сыворотки, включая женщин детородного возраста с аменореей, дисменореей, тазовой болью, болью в животе, обмороком, головокружением, гипотензией, тахикардией, тошнотой или рвота, выделения из влагалища или симптомы мочеиспускания. Уровни ХГЧ при жизнеспособной внутриматочной беременности удваиваются примерно каждые 48 часов на ранних сроках беременности. Уровни достигают пика примерно на 10–12 неделе беременности, а затем снижаются до стабильного состояния через 15 недель. Ультразвуковое подтверждение ранней беременности используется, когда у человека есть положительный тест на беременность наряду с тазовой болью, болью в животе или вагинальным кровотечением.
Уровни ХГЧ при жизнеспособной внутриматочной беременности удваиваются примерно каждые 48 часов на ранних сроках беременности. Уровни достигают пика примерно на 10–12 неделе беременности, а затем снижаются до стабильного состояния через 15 недель. Ультразвуковое подтверждение ранней беременности используется, когда у человека есть положительный тест на беременность наряду с тазовой болью, болью в животе или вагинальным кровотечением.
Подтверждение жизнеспособной беременности происходит с помощью УЗИ, которое показывает гестационный мешок на трансвагинальном УЗИ в течение пяти недель или при уровне ХГЧ от 1500 до 2000 мМЕ/мл. Сердцебиение плода видно при трансвагинальном УЗИ в возрасте шести недель или при уровне ХГЧ от 5000 до 6000 мМЕ/мл.[12]
Патофизиология
Поскольку назначением плаценты является поддержка и сохранение беременности, любое отклонение в формировании плаценты может привести к неблагоприятным исходам как для матери, так и для плода. Аномалии могут быть в виде строения плаценты, расположения плаценты и имплантации плаценты.
Преэклампсия, по-видимому, связана как с материнскими, так и с эмбриональными факторами, что приводит к аномальному развитию сосудов в плаценте; в конечном итоге это приводит к недостаточной перфузии, что приводит к гипоксии и ограничению роста. Эндотелиальная дисфункция матери, предположительно обусловленная антиангиогенными факторами, приводит к повышению проницаемости сосудов с активацией коагуляционного каскада, сужением сосудов и микроангиопатическим гемолизом. Эти факторы приводят к клиническим проявлениям преэклампсии, включая артериальную гипертензию, протеинурию, судороги, кровоизлияние в мозг, ДВС-синдром, почечную недостаточность, отек легких, маточно-плацентарную недостаточность, отслойку плаценты, преждевременные роды и увеличение частоты кесарева сечения. Преэклампсия делится на две категории: преэклампсия без тяжелых признаков и преэклампсия с тяжелыми признаками. Диагноз без тяжелых признаков, артериальное давление в третьем триместре выше 140/9.0 мм рт. ст. в двух случаях с интервалом не менее 6 часов, а также протеинурия более 300 мг/24 часа или отношение белка к креатинину более 0,3. Женщинам с преэклампсией без тяжелых признаков родоразрешение проводится в сроке 37 недель. Если диагноз поставлен до 37 недель, они находятся под пристальным наблюдением в стационаре, хотя амбулаторное наблюдение может использоваться, если нет других сопутствующих заболеваний. Для постановки диагноза преэклампсии с тяжелыми признаками артериальное давление должно быть выше 160/110 мм рт. ст. в дополнение к протеинурии. В качестве альтернативы артериальное давление может быть выше 140/9.0 мм рт. ст. в двух случаях по крайней мере с одним другим признаком, включая почечную недостаточность, тромбоцитопению, отек легких, нарушение функции печени, церебральные или зрительные нарушения. Эти пациенты должны быть родоразрешены в 34 недели и должны получать лечение сульфатом магния для профилактики судорог. Если артериальное давление выше 160/110 мм рт.ст., следует использовать антигипертензивные препараты для снижения риска инсульта.[13][14]
Женщинам с преэклампсией без тяжелых признаков родоразрешение проводится в сроке 37 недель. Если диагноз поставлен до 37 недель, они находятся под пристальным наблюдением в стационаре, хотя амбулаторное наблюдение может использоваться, если нет других сопутствующих заболеваний. Для постановки диагноза преэклампсии с тяжелыми признаками артериальное давление должно быть выше 160/110 мм рт. ст. в дополнение к протеинурии. В качестве альтернативы артериальное давление может быть выше 140/9.0 мм рт. ст. в двух случаях по крайней мере с одним другим признаком, включая почечную недостаточность, тромбоцитопению, отек легких, нарушение функции печени, церебральные или зрительные нарушения. Эти пациенты должны быть родоразрешены в 34 недели и должны получать лечение сульфатом магния для профилактики судорог. Если артериальное давление выше 160/110 мм рт.ст., следует использовать антигипертензивные препараты для снижения риска инсульта.[13][14]
Приблизительно у 10% пациентов с преэклампсией с тяжелыми признаками развивается HELLP-синдром — у этих пациентов отмечаются гемолиз, повышение активности печеночных ферментов и низкий уровень тромбоцитов. У этих пациентов нет необходимости в наличии артериальной гипертензии и протеинурии. Эти пациенты, диагностированные после 34 0/7 недель, должны быть доставлены после стабилизации состояния. Если диагноз поставлен до 34 недель, эти женщины должны быть доставлены через 24–48 часов после введения бетаметазона. Им также следует вводить сульфат магния в течение 24 часов после родов.
У этих пациентов нет необходимости в наличии артериальной гипертензии и протеинурии. Эти пациенты, диагностированные после 34 0/7 недель, должны быть доставлены после стабилизации состояния. Если диагноз поставлен до 34 недель, эти женщины должны быть доставлены через 24–48 часов после введения бетаметазона. Им также следует вводить сульфат магния в течение 24 часов после родов.
Эклампсия диагностируется, когда у пациентки с преэклампсией возникают большие эпилептические припадки. Может встречаться у женщин как с выраженными признаками, так и без них. Эклампсия возникает при нарушении ауторегуляции мозгового кровообращения из-за эндотелиальной дисфункции, гиперперфузии и отека мозга. Лечение включает контроль и профилактику судорог, контроль артериального давления и родоразрешение после стабилизации состояния пациента и контроля судорог.[14]
Предлежание плаценты возникает при аномальной имплантации плаценты, покрывающей внутренний зев шейки матки. Его можно считать полным, при котором внутренний зев полностью закрыт плацентой, частичным предлежанием, когда плацента прикрывает часть внутреннего зева, или краевым предлежанием, когда край плаценты подходит к краю зева. Плацента считается расположенной низко, если она находится в нижнем сегменте матки, но не доходит до внутреннего зева. В третьем триместре начинается истончение нижнего сегмента матки, что приводит к нарушению прикрепления плаценты и безболезненному кровотечению. Это кровотечение раздражает матку, стимулируя сокращения матки, которые вызывают дальнейшее отделение и кровотечение. По мере раскрытия и сглаживания шейки матки во время родов происходит отделение плаценты и неизбежное кровотечение, которое может привести к кровотечению и шоку. Этим пациенткам назначают тазовый покой через 20 недель, снижение физической активности и кесарево сечение между 36 и 37 неделями [16].
Плацента считается расположенной низко, если она находится в нижнем сегменте матки, но не доходит до внутреннего зева. В третьем триместре начинается истончение нижнего сегмента матки, что приводит к нарушению прикрепления плаценты и безболезненному кровотечению. Это кровотечение раздражает матку, стимулируя сокращения матки, которые вызывают дальнейшее отделение и кровотечение. По мере раскрытия и сглаживания шейки матки во время родов происходит отделение плаценты и неизбежное кровотечение, которое может привести к кровотечению и шоку. Этим пациенткам назначают тазовый покой через 20 недель, снижение физической активности и кесарево сечение между 36 и 37 неделями [16].
Приращение плаценты происходит, когда плацента внедряется в стенку матки во время имплантации. Если инвазия распространяется на миометрий, это состояние называется врастанием плаценты. Если инвазия распространяется дальше через миометрий и серозную оболочку, это считается percreta плаценты. Placenta percreta может также проникать в окружающие органы, такие как мочевой пузырь или прямую кишку. В этих условиях плацента не может должным образом отделиться от стенки матки, что может привести к кровотечению и шоку. Таким образом, это состояние может привести к необходимости гистерэктомии во время родов.
В этих условиях плацента не может должным образом отделиться от стенки матки, что может привести к кровотечению и шоку. Таким образом, это состояние может привести к необходимости гистерэктомии во время родов.
Клиническое значение
Понимание изменений, происходящих во время беременности, имеет решающее значение для правильного ведения беременных. Они сталкиваются со многими физическими изменениями, которые могут создать физическое, умственное и эмоциональное напряжение для пациента. Очень важно оставаться чувствительным к этим изменениям при оказании помощи.
В дополнение к тому, чтобы оставаться чутким к сострадательному уходу, знание физиологических изменений во время беременности имеет важное значение для определения того, действительно ли явная патология является патологической по сравнению с нормальным явлением у беременной пациентки. Многие пределы лабораторных показателей корректируются во время беременности из-за изменений в гормонах и функционировании органов. Гипотензия и тахикардия становятся более распространенными на протяжении всей беременности, что требует тщательного рассмотрения при лечении беременных с травмой.
Гипотензия и тахикардия становятся более распространенными на протяжении всей беременности, что требует тщательного рассмотрения при лечении беременных с травмой.
В целом, понимание физиологии беременности позволяет всем поставщикам медицинских услуг, а не только акушерам-гинекологам, оказывать наилучшую возможную помощь.
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Ссылки
- 1.
Creanga AA, Berg CJ, Ko JY, Farr SL, Tong VT, Bruce FC, Callaghan WM. Материнская смертность и заболеваемость в США: где мы сейчас? J Женское здоровье (Larchmt). 2014 янв; 23(1):3-9. [Бесплатная статья PMC: PMC3880915] [PubMed: 24383493]
- 2.
Zhang S, Lin H, Kong S, Wang S, Wang H, Wang H, Armant DR. Физиологические и молекулярные детерминанты имплантации эмбриона. Мол Аспекты Мед. 2013 окт; 34 (5): 939-80.
 [Бесплатная статья PMC: PMC4278353] [PubMed: 23290997]
[Бесплатная статья PMC: PMC4278353] [PubMed: 23290997]- 3.
Бхат Р.А., Куштаги П. Новый взгляд на продолжительность беременности человека. Singapore Med J. 2006 Dec; 47 (12): 1044-8. [PubMed: 17139400]
- 4.
Майерс К.М., Элад Д. Биомеханика матки человека. Wiley Interdiscip Rev Syst Biol Med. 9(5) сентября 2017 г. [PubMed: 28498625]
- 5.
Hu H, Pasca I. Лечение сложных сердечных заболеваний у беременных. Крит Уход Клин. 2016 Январь; 32 (1): 97-107. [PubMed: 26600447]
- 6.
Soma-Pillay P, Nelson-Piercy C, Tolppanen H, Mebazaa A. Физиологические изменения во время беременности. Cardiovasc J Afr. 2016 март-апрель;27(2):89-94. [Бесплатная статья PMC: PMC4928162] [PubMed: 27213856]
- 7.
Михм М., Гангули С., Муттукришна С. Нормальный менструальный цикл у женщин. Anim Reprod Sci. 2011 апрель; 124 (3-4): 229-36. [PubMed: 20869180]
- 8.
Гуттмахер А.
 Е., Мэддокс Ю.Т., Спонг С.Ю. Проект «Человеческая плацента»: структура, развитие и функция плаценты в режиме реального времени. Плацента. 2014 май; 35(5):303-4. [Бесплатная статья PMC: PMC3999347] [PubMed: 24661567]
Е., Мэддокс Ю.Т., Спонг С.Ю. Проект «Человеческая плацента»: структура, развитие и функция плаценты в режиме реального времени. Плацента. 2014 май; 35(5):303-4. [Бесплатная статья PMC: PMC3999347] [PubMed: 24661567]- 9.
Ravanos K, Dagklis T, Petousis S, Margioula-Siarkou C, Prapas Y, Prapas N. Факторы, участвующие в инициации родов у человека в срок и преждевременные роды: обзор. Гинекол Эндокринол. 2015;31(9):679-83. [PubMed: 26303116]
- 10.
Arrowsmith S, Wray S. Окситоцин: его механизм действия и передача сигналов рецепторов в миометрии. J Нейроэндокринол. 2014 июнь; 26 (6): 356-69. [PubMed: 24888645]
- 11.
Монтаньяна М., Тренти Т., Алоэ Р., Сервеллин Г., Липпи Г. Хорионический гонадотропин человека в диагностике беременности. Клин Чим Акта. 2011 17 августа; 412 (17-18): 1515-20. [PubMed: 21635878]
- 12.
Кнез Дж., День А, Юркович Д. Ультразвуковая визуализация при лечении кровотечения и боли на ранних сроках беременности.
 Best Pract Res Clin Obstet Gynaecol. 2014 июль; 28 (5): 621-36. [В паблике: 24841987]
Best Pract Res Clin Obstet Gynaecol. 2014 июль; 28 (5): 621-36. [В паблике: 24841987]- 13.
Эль-Сайед ААФ. Преэклампсия: обзор патогенеза и возможных стратегий лечения, основанных на его патофизиологических нарушениях. Тайвань J Obstet Gynecol. 2017 окт; 56 (5): 593-598. [PubMed: 2
- 42]
- 14.
Каттах А.Г., Гарович В.Д. Лечение артериальной гипертензии во время беременности. Adv Хроническая почка Dis. 2013 май; 20(3):229-39. [Бесплатная статья PMC: PMC3925675] [PubMed: 23928387]
- 15.
Haram K, Svendsen E, Abildgaard U. Синдром HELLP: клинические проблемы и лечение. Обзор. BMC Беременность Роды. 2009 26 февраля; 9:8. [Бесплатная статья PMC: PMC2654858] [PubMed: 19245695]
- 16.
Martinelli KG, Garcia ÉM, Santos Neto ETD, Gama SGND. Пожилой материнский возраст и его связь с предлежанием плаценты и отслойкой плаценты: метаанализ. Кэд Сауд Публика. 2018 19 февраля; 34 (2): e00206116.
 [PubMed: 29489954]
[PubMed: 29489954]- 17.
Бартельс Х.К., Постл Д.Д., Дауни П., Бреннан Д.Дж. Placenta Accreta Spectrum: обзор патологии, молекулярной биологии и биомаркеров. Дис маркеры. 2018;2018:1507674. [Бесплатная статья PMC: PMC6051104] [PubMed: 30057649]
Механическое растяжение регулирует гипертрофический фенотип миометрия во время беременности
. 2010 янв; 139(1):247-53.
doi: 10.1530/REP-09-0260.
Оксана Шинлова
1
, Рут Квонг, Стивен Дж. Лай
принадлежность
- 1 Исследовательский институт Сэмюэля Луненфельда, Больница Маунт Синай, 25 Orde Street, Room 6-1019, Торонто, Онтарио, Канада. [email protected]
PMID:
19776098
DOI:
10.
 1530/РЭП-09-0260
1530/РЭП-09-0260
Оксана Шинлова и др.
Репродукция.
2010 Январь
. 2010 янв; 139(1):247-53.
doi: 10.1530/REP-09-0260.
Авторы
Оксана Шинлова
1
, Рут Квонг, Стивен Дж. Лай
принадлежность
- 1 Исследовательский институт Сэмюэля Луненфельда, Больница Маунт-Синай, 25 Orde Street, Room 6-1019, Торонто, Онтарио, Канада. [email protected]
PMID:
19776098
DOI:
10.
 1530/РЕП-09-0260
1530/РЕП-09-0260
Абстрактный
Адаптивный рост матки является критическим событием, которое включает изменения клеточных фенотипов на протяжении всей беременности. На ранних сроках беременности рост матки происходит за счет гиперплазии гладкомышечных клеток матки (ГМК) в миометрии; однако основной компонент роста миометрия происходит после середины беременности. Это исследование было направлено на проверку гипотезы о том, что увеличение роста миометрия, наблюдаемое на поздних сроках беременности, связано с гипертрофией ГМК, вызванной механическим растяжением ткани матки растущим плодом (плодами), путем проведения прямых измерений индивидуальных размеров ГМК. Мы использовали стереологический подход для расчета среднего объема клеток миоцитов матки путем измерения диаметра с использованием статистического программного обеспечения StereoInvestigator. Ткани матки забирали у небеременных крыс линии Вистар, а также из беременных и небеременных рогов односторонне беременных животных в гестационные дни (г) 8 (ранние сроки гестации), 14 (середина гестации), 19(поздние сроки беременности), 22 (доношенные) и 4 дня после родов. Иммуноокрашивание против кавеолина-1 использовали для четкого определения границ ГМК. Стереологический анализ показал, что резкое увеличение роста миометрия, наблюдаемое на поздних сроках беременности (19-22 день), связано с трехкратным увеличением размера миоцитов матки. Значительное увеличение объемов ГМК было обнаружено в роге беременной матки по сравнению с соответствующим пустым рогом односторонней доношенной беременной (22-й день, средний объем клеток 1114 против 361 мкм(3), P<0,05), что указывает на влияние маточного занятость. Ограничение гипертрофии клетками беременного рога предполагает, что это может быть ответом на биологическое механическое растяжение стенок матки растущим плодом (плодами) и плацентой (плацентами).
Иммуноокрашивание против кавеолина-1 использовали для четкого определения границ ГМК. Стереологический анализ показал, что резкое увеличение роста миометрия, наблюдаемое на поздних сроках беременности (19-22 день), связано с трехкратным увеличением размера миоцитов матки. Значительное увеличение объемов ГМК было обнаружено в роге беременной матки по сравнению с соответствующим пустым рогом односторонней доношенной беременной (22-й день, средний объем клеток 1114 против 361 мкм(3), P<0,05), что указывает на влияние маточного занятость. Ограничение гипертрофии клетками беременного рога предполагает, что это может быть ответом на биологическое механическое растяжение стенок матки растущим плодом (плодами) и плацентой (плацентами).
Похожие статьи
Растяжение матки регулирует временную и пространственную экспрессию белка фибронектина и его интегринового рецептора альфа-5 в миометрии односторонне беременных крыс.

Шынлова О., Уильямс С.Дж., Дрейпер Х., Уайт Б.Г., Макфи Д.Дж., Лай С.Дж.
Шынлова О, и др.
Биол Репрод. 2007 ноябрь; 77 (5): 880-8. doi: 10.1095/biolreprod.107.062356. Epub 2007 22 августа.
Биол Репрод. 2007.PMID: 17715430
Дифференцировка миоцитов матки, индуцированная растяжением, во время беременности крыс: участие активации каспазы.
Шынлова О., Дорогин А., Лай С.Ж.
Шынлова О, и др.
Биол Репрод. 2010 июнь;82(6):1248-55. doi: 10.1095/biolreprod.109.081158. Epub 2010 24 февраля.
Биол Репрод. 2010.PMID: 20181619
Интеграция эндокринных и механических сигналов в регуляцию функций миометрия при беременности и родах.
Шинлова О., Цуй П., Джаффер С., Лай С.Дж.
Шынлова О, и др.
Eur J Obstet Gynecol Reprod Biol. 2009 Май; 144 Дополнение 1:S2-10. doi: 10.1016/j.ejogrb.2009.02.044. Epub 2009 18 марта.
Eur J Obstet Gynecol Reprod Biol. 2009.PMID: 19299064
Обзор.
Экспрессия и локализация альфа-гладких мышц и гамма-актинов в миометрии беременных крыс.
Шынлова О., Цуй П., Дорогин А., Чоу М., Лай С.Дж.
Шынлова О, и др.
Биол Репрод. 2005 г., октябрь; 73 (4): 773-80. дои: 10.1095/биолрепрод.105.040006. Epub 2005 22 июня.
Биол Репрод. 2005.PMID: 15972885
Зональная дифференцировка миометрия и гиперплазия зоны перехода матки в небеременной матке.
Brosens JJ, Barker FG, de Souza NM.
Бросенс Дж. Дж. и соавт.
Обновление воспроизведения гула. 1998 сен-октябрь;4(5):496-502. doi: 10.1093/humupd/4.5.496.
doi: 10.1093/humupd/4.5.496.
Обновление воспроизведения гула. 1998.PMID: 10027601
Обзор.
Посмотреть все похожие статьи
Цитируется
Продольные ультразвуковые размеры и параметрические твердотельные модели беременной матки и шейки матки.
Луваги Э.М., Карлсон Л., Овер В., Мао Л., Фанг С., Вестервельт А., Винк Дж., Холл Т., Фелтович Х., Майерс К.
Луваги Э.М. и соавт.
ПЛОС Один. 2021 28 января; 16 (1): e0242118. doi: 10.1371/journal.pone.0242118. Электронная коллекция 2021.
ПЛОС Один. 2021.PMID: 33507927
Бесплатная статья ЧВК.Клиническое испытание.
Идентификация и проверка подходящих эталонных генов для количественного анализа экспрессии генов методом ПЦР в реальном времени в миометрии беременных.

Эроусмит С.
Эроусмит С.
Mol Biol Rep. 2021 Jan; 48(1):413-423. doi: 10.1007/s11033-020-06066-2. Epub 2021 1 января.
Мол Биол Респ. 2021.PMID: 33386589
Бесплатная статья ЧВК.Стволовые клетки матки и доброкачественные гинекологические заболевания: роль в патобиологии и терапевтические последствия.
Эль Сабех М., Африн С., Сингх Б., Мияшита-Ишивата М., Борахай М.
Эль Сабех М. и др.
Stem Cell Rev Rep. 2021 Jun;17(3):803-820. doi: 10.1007/s12015-020-10075-w. Epub 2020 5 ноября.
Редакция стволовых клеток, 2021 г.PMID: 33155150
Бесплатная статья ЧВК.Обзор.
Транскрипционные изменения, специфичные для беременности, при воздействии эндотоксина на мышей.
Мотомура К.